经常阳性(<75%,≥55%的病例阳性):
p-mTOR少数阳性(<35%,≥15%的病例阳性):
MUC5AC、MUC2几乎全部阴性(<5%的病例阳性):
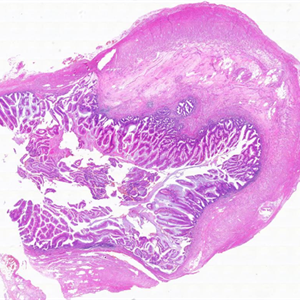
CD117、LEF12016年国际腹膜表面肿瘤小组(PSOGI)将低级别阑尾黏液性肿瘤(LAMN)定义为具有低级别细胞学的黏液性肿瘤伴以下特征中的任何一种:
1. 固有层和黏膜肌层缺失;
2. 黏膜下层纤维化;
3. 呈“推挤性”模式进入到阑尾壁形成膨胀性或憩室样生长方式;
4. 无细胞的黏液浸入阑尾壁内,或黏液和/或肿瘤性黏液上皮位于阑尾壁外。
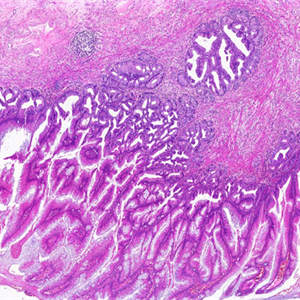
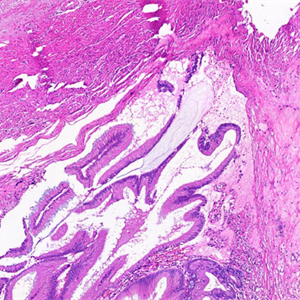
2.组织学表现为绒毛状、锯齿状或波浪状结构,偶尔可呈筛孔状,类似腺瘤,与腺瘤不同的是最少具有下列4个特征中的一个:
1) 固有层和黏膜肌层缺失:几乎所有病例至少局灶性伴有固有层和黏膜肌层的丧失;
2) 黏膜下层纤维化:淋巴滤泡萎缩和黏膜下层纤维化;有些病例固有肌层广泛纤维化,偶有营养不良性钙化和骨化;
3)呈“推挤性”模式进入到阑尾壁形成膨胀性或憩室样生长方式,这种“推挤性”生长方式并非真正的浸润,不应看作为黏液腺癌;
4) 无细胞的黏液浸入阑尾壁内,或黏液和/或肿瘤性黏液上皮位于阑尾壁外;如阑尾壁内出现含有大量细胞的黏液池应考虑黏液性腺癌的诊断。
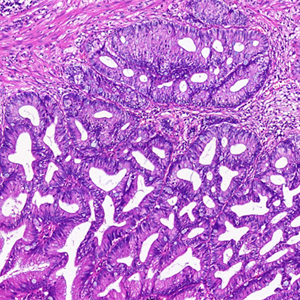
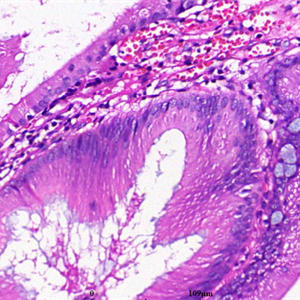
4. 肿瘤性上皮呈低级别细胞核;细胞常有丰富的胞质内黏液,细胞核小,位于基底部,不见全层厚度的核复层,核大小一致,呈“笔杆状”,极性正常,核仁不明显,无或很少核分裂像;
5. 柱状细胞内可见多量黏液空泡,可将细胞核压至细胞基底部,也可呈假复层核(但不见全层的核复层);立方细胞黏液较少;
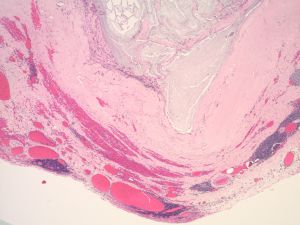
6. 黏液聚集可使阑尾扩张,形成黏液囊肿,可形成假憩室;
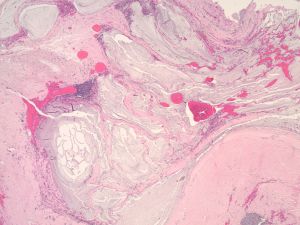
7. 管壁破裂可于阑尾周围形成低级别假黏液瘤,有时上皮稀少或无上皮,需广泛取材。
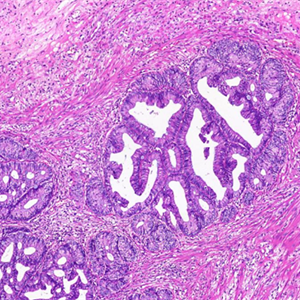
锯齿状息肉:阑尾锯齿状息肉形态学类似于结直肠锯齿状息肉。锯齿状息肉保留了阑尾的正常结构和有完整的固有层和黏膜肌层,缺乏肌壁内黏液及推挤性浸润性边缘等可与低级别黏液性肿瘤鉴别。
阑尾非黏液性腺瘤:罕见,组织学类似于结直肠普通性管状/管状绒毛状/绒毛状腺瘤,有完整的固有层和黏膜肌层可与低级别黏液性肿瘤鉴别。
阑尾憩室破裂:破裂的憩室特征性表现为阑尾黏膜疝出穿透固有肌层,在阑尾壁内可能为多灶性。憩室和阑尾腔之间的连续性有助于憩室的诊断。但并非所有切片可见憩室和阑尾腔之间的联系,有时要多水平连续切片。由于憩室可能为多灶性,见到背景完整的憩室也有助于憩室的诊断。另外,破裂的憩室含有的阑尾黏膜主要为非黏液性阑尾上皮,周围有保留的固有层包埋浆膜下。阑尾系膜和脏层腹部表面上的黏液积聚常见于破裂的憩室,这种改变要想到低级别黏液性肿瘤的可能。
子宫内膜异位症伴黏液性化生:子宫内膜异位症常见陈旧性出血,腺体周围常见子宫内膜间质,ER、PR和CD10阳性,而阑尾低级别黏液性肿瘤CDX2和CK20常阳性表达。
急性阑尾炎背景中的黏膜增生: 增生的黏膜特征为锯齿状隐窝形态和隐窝排列紊乱,朝向黏膜的腔面更加明显。黏膜增生常见于炎症重的区域,而缺乏炎症区域则不明显。黏膜结构保留,未见黏液“侵”入阑尾壁,无壁内腺上皮突入到阑尾肌壁内等可低级别黏液性肿瘤界别。
一些研究证实阑尾黏液性肿瘤临床行为相差很大,从相对缓慢生长到具有高度侵袭性和早期死亡均可见到。
如阑尾未受破坏,预后非常好,切除可根治。