1. 总体患病率约49/ 100,000人,但任何年龄均可发病,亦可见于儿童。男女发病比例约1:3至1:9。临床慢性复发性水样非血性腹泻、腹痛、体重减轻、恶心及不明原因的虚弱,不典型的临床表现包括便秘或便秘与腹泻交替(儿科中常见)。
2. 大体常表现正常或接近正常。
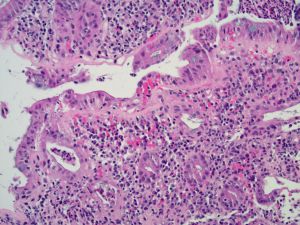
3. 组织上可见上皮下增多的胶原沉积,不只是基底膜的增厚,胶原带≥10μm(平均10-20μm),隐窝之间上皮下非常明显,诊断时没有必要精确的测量。胶原带下缘锯齿状、不规则,胶原带包绕固有层的毛细血管、炎症细胞、红细胞及纤维母细胞胞核。
4.上皮内淋巴细胞增多,100个表面上皮细胞 > 10个上皮内淋巴细胞(正常情况下< 5-10个),避免评估淋巴滤泡附近上皮,CC中上皮内淋巴细胞数不是诊断的必需条件。固有层中慢性或混合性炎细胞浸润,淋巴细胞及浆细胞增多,可含有肥大细胞,嗜酸性粒细胞亦可显著增多(表面及隐窝上皮的浸润),炎症的程度与腹泻的严重性相关,可指导治疗及预测反应性。
5. 表面上皮受损及退行性变,表面上皮被下方的胶原分离,为CC的特征性改变(或人为导致),表面扁平,黏液缺失或减少。核极向不规则、核固缩及凋亡增多。上皮内或固有层少量中性粒细胞浸润,隐窝大小及形态正常,少数可见扭曲。
6. 部分病例胃或小肠可见上皮下增厚及不规则胶原带,回肠绒毛萎缩,上皮内淋巴细胞增多,表面上皮受损。
7. 胶原性结肠炎的不典型组织学亚型
1)炎症性肠病样( IBD-LIKE)胶原性结肠炎,局灶隐窝炎、隐窝脓肿及潘氏细胞化生,少数分支状隐窝及结构扭曲,溃疡/糜烂常表明其他原因如NSAIDs等)。
2)微小结肠炎(MC)伴肉芽肿性炎,固有层内可见多核细胞及巨噬细胞。
3)假膜性胶原性结肠炎,表面可见纤维脓性渗出,可能由毒素或缺血导致。
4)不完全MC或非特异性MC,30%患者伴慢性水样腹泻,上皮内淋巴细胞(IEL)或胶原带厚度不及诊断的阈值,约30%随访活检中将被诊断MC。
1. 淋巴细胞性结肠炎:上皮内淋巴细胞增多,无上皮下胶原增厚,固有层大量的浆细胞,嗜酸性粒细胞较少,常显示MC的两种形式混合(50%的CC及25%的LC常见混合)。
2. 炎症性肠病:常位于年轻患者,伴血样腹泻及疼痛,内镜下可见糜烂及溃疡,急性炎症、隐窝炎及隐窝脓肿,显著的结构扭曲,基底部淋巴浆细胞增多,肉芽肿性炎及幽门腺化生,IBD与CC并不互相独立,有文献报道两者之间可以转化。
3. 淀粉样物或淀粉样变性:刚果红染色阳性,炎症无增多。
4. 硬皮病:固有肌层纤维化,无IEL增多。
5. 缺血性结肠炎:固有层玻璃样变/纤维化,无上皮内淋巴细胞增多。
6. 急性感染性结肠炎:急性水样腹泻 > 4 weeks,隐窝、固有层弥漫显著中性粒细胞浸润,无上皮内淋巴细胞浸润及无上皮下增厚的胶原带。
7. 增生性息肉:上皮内胶原带轻度增多,息肉状形态,表面上皮锯齿状。
8. 放射性结肠炎:固有层纤维化/硬化,毛细血管扩张。
9. 肠道激惹综合征(IBS):症状与MC有重叠,但形态正常。
10. 黏膜下垂(Mucosal Prolapse):肌层增厚,隐窝扭曲,IEL无增多,固有层深部纤维化。