几乎全部阳性(≥95%的病例阳性):
34bE12、AE1/AE3、EMA、P40、Thrombomodulin、P63、CEA-M、CK5/6、S100通常阳性(<95%,≥75%的病例阳性):
CD44、ERCC1、P16、GLUT1、MASPIN、N-cadherin、EpCAM经常阳性(<75%,≥55%的病例阳性):
BCL-2、CD95L-FasL、KBA62、P53、PD-L1、CAIX、CXCL12、CK17、CK7、CK8有时阳性(<55%,≥35%的病例阳性):
PTEN、CD10、E-cadherin、EGFR、PLAP、Podoplanin、SOX2少数阳性(<35%,≥15%的病例阳性):
CK13、Mesothelin、Glypican-3、GATA3、COX-2、CEA-P、CD117、CK10、NSE、OCT3/4、PAX5偶尔阳性(<15%,≥5%的病例阳性):
PAX8、Synaptophysin、Calretinin几乎全部阴性(<5%的病例阳性):
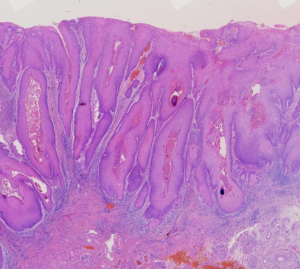
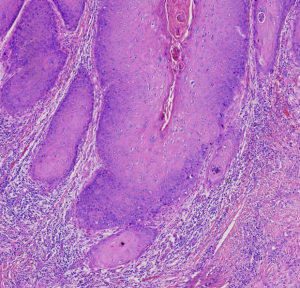
CD146、FLI-1、Hep-Par1、HER2、HNF4alpha、Inhibin、melan-A、OCT4、PNL2、Serotonin、vegfr2、Uroplakin-3、INSM1、P504s、CD163、CD31、CD5、CD56、CD57、CDX-2、CgA、CK20、Mammaglobin、NAPSIN-A、VILLIN1. 浸润性鳞状细胞癌的特点是肿瘤细胞浸润间质,浸润深度>3mm,宽度>7mm或肉眼可见的外生性浸润。
2. 生长方式包括
1) 呈相互吻合的舌状或索状;
2) 不规则巢状或癌细胞簇,边缘不整齐;
3) 单个细胞浸润;
4) 呈大片弥漫浸润,几乎完全取代间质;
5) 癌巢中心的细胞经常出现坏死或广泛角化;
6) 肉眼可见的外生性浸润(乳头状鳞状细胞癌,WHO女性生殖系统肿瘤分类2020第五版)。
3. 间质水肿、纤维结缔组织增生和/或伴炎细胞浸润
4. 细胞学特点
1) 癌细胞通常呈多角形或椭圆形,细胞质嗜酸性,细胞膜明显;
2) 细胞间桥可见或不可见;
3) 一些病例的细胞核相对一致;
4) 部分病例的细胞核可呈明显的多形性;
5) 大多数病例中核染色质粗糙,呈块状,常见核分裂像和异常核分裂像。
5. 组织学分级 根据细胞分化程度将鳞状细胞癌分为3及
1) 高分化(1级):肿瘤最显著特点是角化丰富,形成角化珠。细胞分化成熟,可见丰富的嗜酸性胞质,也可见单个细胞角化;细胞排列紧密,细胞间桥明显;细胞核大,不规则,深染;核分裂像在浸润性上皮巢的周边最显著。
2) 中分化(2级):细胞核大而不规则,胞质不太丰富;细胞边界和细胞间桥均不明显;角化珠罕见,但在肿瘤细胞巢的中心可见单个细胞角化;核分裂像比1级鳞状细胞癌多。
3) 低分化(3级):很少见到明显的角化型鳞状细胞,细胞核深染,呈椭圆形,胞质稀少、不清楚;可见大量核分裂像和坏死;少数病例由多形性大细胞组成,核巨大,形状怪异,可见异常核分裂象;个别病例细胞呈梭形,类似肉瘤。
6. 根据细胞角化情况及细胞大小还可分为
1)角化型:其特点是癌巢内出现角化珠(只要出现1个角化珠就可诊断角化型),未形成角化珠的细胞胞浆宽,嗜酸性,细胞间桥明显。
2)非角化型:可见单个细胞角化,但不形成角化珠,细胞间桥不明显。
7. 根据组织结构和/或细胞形态,鳞状细胞癌可分为:基底样鳞状细胞癌、湿疣样鳞状细胞癌、乳头状鳞状细胞癌、淋巴上皮瘤样癌。
8. 根据组织结构鳞状细胞癌可分为以下变异型
8.1 疣状癌(Verrucous carcinoma):乳头状外生性生长方式,乳头内无纤维血管轴心,细胞分化很好,伴显著角化亢进及角化不全,上皮脚球形膨大,向基底呈推进性浸润,细胞无明显异型,核分裂像少见。
8.2 乳头状鳞状细胞癌(Papillary squamous cell carcinoma):纤维血管轴心被覆复层鳞状上皮,细胞胞质丰富,嗜酸性,可呈移行上皮形态,核染色深,可见核仁,分裂像易见,可见细胞巢向深部增生、浸润;
8.3 湿疣样癌【Condylomatous ("warty") carcinoma】:指状或叶状外生性生长,呈尖锐湿疣样,具血管轴心被覆多角形鳞状上皮,底层细胞异型明显,表层可见挖空细胞。
8.4 梭形细胞鳞状细胞癌(肉瘤样癌)(Spindled/sarcomatoid squamous cell carcinoma ):中-高分化鳞状细胞癌伴有梭形细胞成分,梭形细胞核染色深,核仁明显,核分裂像丰富多见,偶尔可见破骨样巨细胞。可伴有地图样或单个细胞坏死。
8.5 淋巴上皮样癌(Lymphoepithelial-like carcinoma):肿瘤通常界限清楚,由合体细胞样细胞(细胞界限不清)巢构成,核泡状,核仁突出;无细胞角化及细胞间桥,细胞巢间及细胞巢内伴大量淋巴细胞浸润。
8.6 基底样鳞状细胞癌(Basaloid squamous carcinoma):由基底样细胞构成的细胞巢组成,细胞巢通常较小,细胞巢周围细胞呈栅栏状排列。细胞小,胞质少,核染色深,偶尔可见角化,核分裂像易见。
9. WHO 2020年第五版女性生殖系统肿瘤分类将宫颈鳞状细胞癌分为HPV相关型和HPV无关型,两者在形态学上无法区别,如果没有进行p16免疫组化染色和/或HPV检测的鳞状细胞癌可使用“鳞状细胞癌非特指型”诊断术语。
9.1 HPV相关型鳞状细胞癌:占宫颈鳞状细胞癌的90-95%,p16免疫组化染色阳性,HPV核酸检测阳性;
9.2 HPV无关型鳞状细胞癌:占宫颈鳞状细胞癌的5-7%%,p16免疫组化染色及HPV核酸检测均为阴性,角化型常见,但没有可靠的形态学特征可与HPV相关型鉴别。一般认为 HPV无关型鳞状细胞癌不存在上皮内瘤变这一癌前病变,因而在浸润癌边缘有高级别上皮内瘤变时可认为是 HPV无关型鳞状细胞癌。与HPV相关型相比具更高的淋巴结转移率,无病生存期较短。
1.高级别上皮内瘤变累及腺体:细胞巢周边圆滑,缺乏扇贝样或不规则边缘,无间质促结缔组织反应;
2.胎盘部位结节:细胞巢周围可见玻璃样物质,常伴地图样坏死,不见核分裂像,免疫组织化学染色inhibin阳性,p16阴性可与鳞状细胞癌鉴别。
组织形态、分级与预后无明确相关性;
HPV无关型与HPV相关型相比具更高的侵袭性;
HPV类型与HVP相关型鳞状细胞的预后无明确关系;
肿瘤FIGO分期与淋巴结转移状态是重要的预后指标。