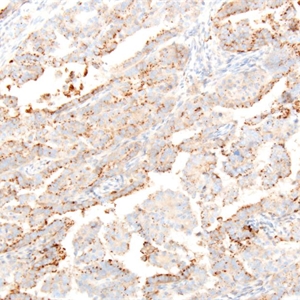
几乎全部阳性(≥95%的病例阳性):
CD34、MLH1、MSH6、PMS2通常阳性(<95%,≥75%的病例阳性):
P53、MSH2经常阳性(<75%,≥55%的病例阳性):
CA19-9、CK7、Vimentin有时阳性(<55%,≥35%的病例阳性):
PRP、P16少数阳性(<35%,≥15%的病例阳性):
CEA-M几乎全部阴性(<5%的病例阳性):
CD146、Hep-Par1、ProEx C、SF1、CEA-P、CD163、CK201. 多见于绝经后老年妇女;
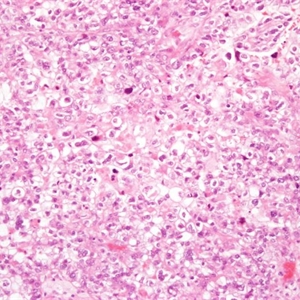
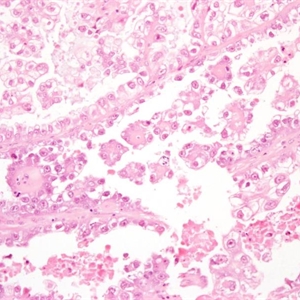
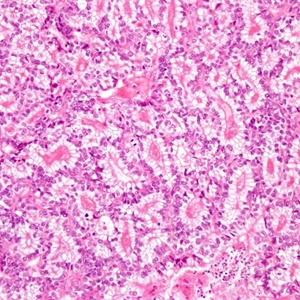
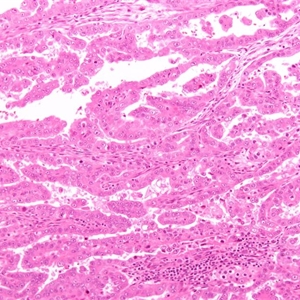
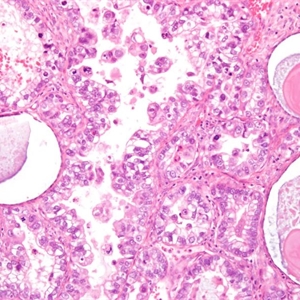
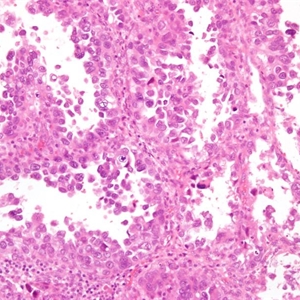
2. 肿瘤呈实性、乳头状、管状和囊状结构,各种结构比例变化很大,可以以一种结构为主;
3. 乳头结构典型结构为短而圆,通常伴玻璃样变间质;
4. 管囊状区域表现为多样的腺体融合和囊性结构;
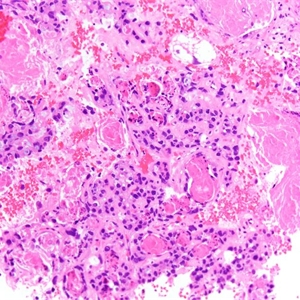
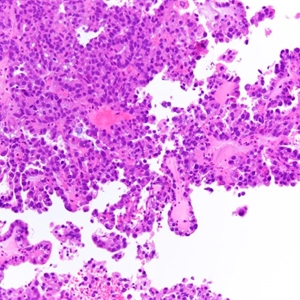
5. 细胞形态多样,包括立方形、鞋钉样、扁平等,胞质透亮或嗜酸性,但鞋钉样细胞和胞质透明均不是透明细胞癌诊断的必要条件;核分裂多少不等,大多数病例<6/10HPF;
6. 实性结构常由大量透明细胞混杂嗜酸性细胞组成,而乳头状、管状和囊状结构主要由鞋钉样细胞组成(核大,突出于腺腔),其间散在透明和嗜酸性细胞;囊状结构多见衬覆扁平细胞;
7. 细胞异型性、多形性不一致,但最少有部分细胞为高级别核,表现为细胞核大,明显多形性,多数病例核分裂像多见,并可见病理性核分裂像;
8 近2/3病例可见PAS阳性且耐淀粉酶消化的细胞内和细胞间透明小体,类似于卵黄囊瘤中的透明小体;
9.高柱状细胞,显著的核复层排列、腺管腔内乳头状或细胞袢、腺腔内游离细胞簇不是透明细胞癌的特点,通常无或仅局部存在。
10. 肿瘤内乳头状区域可有砂粒体。
1. 表达广谱CK、CK7, EMA;
2. CA-125、BerEP4、B72.3和vimentin,CK20和WT1常为阴性, CEA阴性或弱阳性, ER、PR常阴性。
3. napsinA和HNF-1beta是最新的比较好的标志物,阳性率分别为67-100%和56-93%,可以用来鉴别透明细胞癌跟子宫内膜样癌和浆液性癌;75-88%病例表达P504S,22-72%异常表达p53.
1. 子宫内膜样癌伴有透明细胞质包括分泌型子宫内膜样癌:宫内膜样癌可以出现乳头结构,但是乳头轴心不会有基底膜样物质;ER和PR在子宫内膜样癌一般是阳性的,而在透明细胞癌基本上是阴性的。伴有透明细胞质的子宫内膜样癌大约14%的病例也可以napsinA阳性,主要是在透明细胞区域,而且阳性细胞数一般少于50%。
2. 伴有透明细胞质的浆液性癌:子宫
3. 嗜酸性亚型也需要跟子宫内膜样癌和浆液性癌鉴别。
2. 浆液性癌 :
1)浆液性癌常缺乏管状、囊性,也很少实性结构
2)浆液性癌缺乏胞质透亮的细胞;
3)浆液性癌一般没有玻璃样变间质;
4)有些病例可见两种类型癌的混合;
5)高级别浆液性癌基本上p53是突变的,所以p53染色基本上是弥漫强阳性或者什么都不染色(突变后没有p53蛋白产生,所以染色没有细胞阳性),而透明细胞癌只有25-30%的病例p53突变;
6)p16在子宫浆液性癌是弥漫强阳性,而且染色强度一致,透明细胞癌大约25%出现p16弥漫阳性但是染色强度有差异;
7)napsinA在子宫高级别浆液性癌基本不阳,而75%的子宫透明细胞癌阳性。
3. 子宫内膜卵黄囊瘤
1). 子宫卵黄囊瘤罕见,常发生于年轻女性,而透明细胞癌多发生于绝经后;
2). 卵黄囊瘤特征性地含有S-D小体,而透明细胞癌则没有;
3). 卵黄囊瘤可伴有血清AFP升高,免疫组化肿瘤细胞可表达AFP。