甲状腺乳头状癌
Thyroid Papillary Carcinoma
徐浩东 夏成青
发布时间:2016-06-01 06:05:13
同义词(或曾用名):甲状腺乳头状腺癌
概述:
发病部位:甲状腺
诊断要点:
1. 通常表现为无症状(无痛)甲状腺肿块伴或不伴区域(颈部)淋巴结肿大;大约20%的病例声音嘶哑和吞咽困难;大多数患者甲状腺功能正常,甲状腺功能检查对诊断价值有限。
2. 甲状腺扫描典型表现为冷结节,但很少表现为热结节;超声检查是首选影像学检查方法,其特征包括低回声或等回声实性结节,边缘不规则或界限不清,微钙化,内部血管不规则;
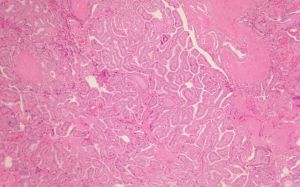
3. 大体检查表现为一种侵袭性肿瘤,边缘不清,质地坚硬,切面呈白色颗粒状。钙化可能很明显。大小变化很大,平均直径为 2-3cm
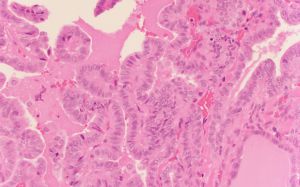
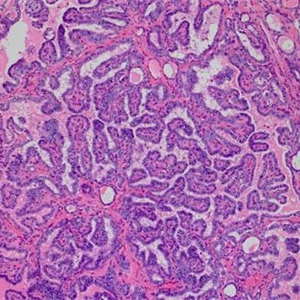
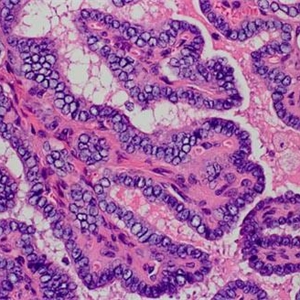
4. 镜下主要形态学特征是乳头和细胞核改变。乳头是由一个中央纤维血管轴心覆盖肿瘤细胞。乳头可以是长的、直的或树状的分枝,平行整齐的方式排列;可以是短的、紧密地排列。乳头间质厚度和组成是可变的,通常由松散的结缔组织和各种大小的薄壁血管组成。
5. 典型的乳头状癌以乳头状结构为主,但完全由乳头组成的病例非常罕见;部分病例见不同大小的滤泡、实性巢状和梁状结构与乳头状结构共存;
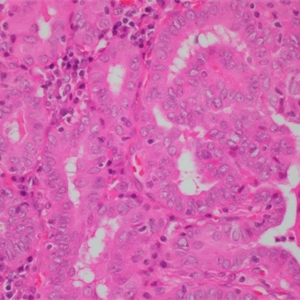
6. 肿瘤细胞的极向紊乱,核增大,重叠,卵圆形或短梭形,典型的核为透明或毛玻璃样,核形不规则,常见核沟和核内假包涵体,胞浆淡或嗜酸性;
7. 部分病例为囊性或囊实性,囊壁衬覆细胞可呈鳞状上皮化生;
8. 50%病例可见砂砾体,表现为同心层状排列的圆形钙化小球,常出现在淋巴间隙或在肿瘤基质或淋巴管中(在甲状腺肿发现砂粒体应多取材,寻找是否有微小乳头状癌,但滤泡腔内为假砂砾体,无诊断价值);
9. 少数病例表现为滤泡性腺瘤背景上部分区域呈现乳头状癌结构;
10. 常见间质明显增生硬化;
11. 肿瘤周围常伴淋巴细胞浸润。
变异型:甲状腺乳头状癌具有许多变异型,主要有
乳头状微小癌
包裹型乳头状癌
滤泡性乳头状癌
弥漫性硬化性乳头状癌
高细胞乳头状癌
柱状细胞乳头状癌
筛状桑椹样乳头状癌
鞋钉样乳头状癌
实性/小梁状乳头状癌
嗜酸细胞乳头状癌
梭形细胞乳头状癌
透明细胞乳头状癌
Warthin瘤样乳头状癌
免疫组织化学染色:
甲状腺球蛋白、TTF1、PAX8和细胞角蛋白阳性表达;CK-19强阳性,甲状腺转化因子-1(TTF-1)、galectin-3、CITED1和HBME-1常阳性,突触素(Syn)和铬粒素(Cg)阴性。
Galectin 3、HBME1、CK19和CITED1阳性可能有助于区分乳头状癌和良性病变,特别是HBME1膜染色最具特异性,但在滤泡变异型中阳性率较低。Galectin 3见于大多数传统的PTCs,但也可见于良性反应细胞,如Hashi moto甲状腺炎;CK19是恶性肿瘤中特异性最低的标志物。
分子标记:
鉴别诊断:
结节性甲状腺肿的乳头结构:最重要的是缺乏乳头状癌核的特征包括核重叠、核沟、核内包涵体、毛玻璃样核等。
预后:
总体生物学行为表现为惰性,预后良好,5年生存率96%,10年生存率93%,20年生存率>90%。在大系列中,PTC的总死亡率为1-6.5%。
预后和临床分期密切相关:一期疾病的10年报告生存率为99.8%;四期疾病的10年报告生存率约为41%。其它独立危险因素包括患者诊断时的年龄,年龄>40-45岁患者死亡率增加;肿瘤大小,肿瘤最大径>3-4 cm时死亡风险增加;甲状腺外浸润预示着预后不佳;远处转移的部位对预后有影响,骨和内脏(肺除外)转移是不祥的预后发现。
非独立的不良预后因素包括男性、淋巴结转移、不完全手术切除、肿瘤细胞类型和/或肿瘤生长模式(例如柱状细胞、高细胞、鞋钉细胞、实体生长或岛状生长)。
不良分子预后因素包括TERT启动子突变和多个基因同时突变;BRAF V6OOE突变作为一个独立的预后因素存在争议。
治疗: