1. 多发生于50-55岁,临床表现为绝经后或围绝经期阴道流血;
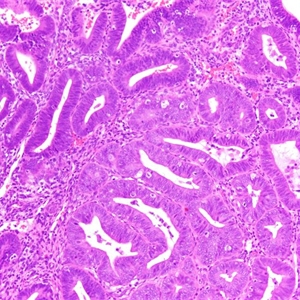
2. 低倍镜下子宫内膜腺体密度增高、拥挤,腺体不规则或分枝,早期表现为灶状克隆性子宫内膜腺体异常,后逐步扩展,最终累及全部子宫内膜;
3. 细胞异型在不同病例表现不一,变化很大,共同特征是病变区细胞与周围或陷入的背景腺体明显不同
3.1 表现为细胞复层化、极性消失,细胞核增大及核/质比增加,核分裂像多少不等;
3.2 细胞核趋于圆形,核透亮或空泡状,染色质粗糙、块状,染色质凝缩边集于核膜周围,核膜增厚、不规则,核仁明显;
4. 在出现化生的情况下,评估非典型增生应慎重:
1) 在输卵管上皮化生时,可见核增大、变圆并呈空泡状改变,提示细胞异型性;但这属于化生性改变,而不是真正的非典型增生;
2) 化生和非典型增生可同时出现在同一个腺体内,如果在非化生细胞内出现上述核特征,即使同时存在化生改变,也可以诊断为非典型增生。
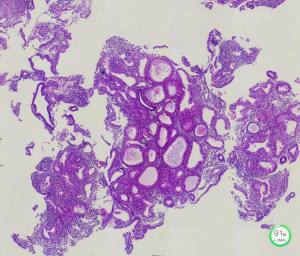
5. 根据腺体增生的复杂程度,可见子宫内膜非典型增生分为简单型非典型增生(简单型增生伴不典型增生)和复杂性不典型增生(复杂性增生伴不典型增生)
1) 简单性非典型增生的腺体轮廓可呈轻度复杂性,可形成腺腔内簇状突起,但腺体之间有丰富间质,无“背靠背”现象;
2) 复杂性非典型增生的腺体结构是高度复杂、形状不规则,并有“背靠背"密集现象。
诊断性形态学特征:腺体拥挤,腺上皮与周围或陷入其中的非增生性腺体明显不同。
非典型息肉样腺肌瘤:内的腺体具有不同程度的复杂结构和细胞异型性,几乎所有非典型息肉样腺肌瘤均具桑葚样化生; 非典型息肉样腺肌瘤中的腺体周围往往围绕着平滑肌,而子宫内膜非典型增生为致密的增殖期样间质。
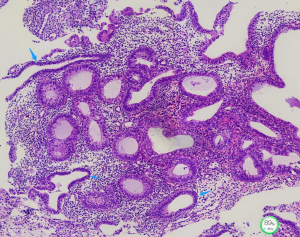
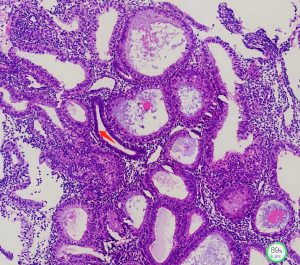
高分化子宫内膜腺癌:与非典型增生的鉴别有时在刮宫标本中鉴别非常困难。间质浸润是鉴别两者的特征性标志,有助于识别间质浸润的3个标准是:
1)腺体不规则地浸润,伴促纤维增生性间质反应;
2)单个腺体之间的间质消失,形成融合的腺体结构,有时形成筛状结构(>2mm);
3)广泛的乳头状结构:复杂性增生偶尔可以出现乳头状结构,甚至出现纤维血管轴心;但与癌的乳头状结构相比,复杂性增生的细胞学形态温和,不出现上皮复层化,并且核分裂活性较低。
同时,体现浸润特征的病变累及范围的直径达到2.1mm(直径为4.2mm的低倍视野的一半),才能有效地预测子宫内存在生物学上显著的癌。然而,如果刮宫小标本出现明确的间质浸润,即使范围小于半个低倍视野,也应诊断为高分化的癌。这种定量标准不适用于中分化或低分化癌。
子宫内膜增生不伴非典型增生:子宫内膜病变弥漫一致,细胞形态一致等可与子宫内膜增生伴非典型性区别。