1. 主要见于中老年。常见部位包括胃肠道、唾液腺、甲状腺、眼附属器、皮肤、呼吸道,乳腺等。多表现为局部病变,部分病例为多部位、多发性(不一定是同一克隆),偶侵犯骨髓。多发性或骨髓侵犯多见于非胃部MALT淋巴瘤。
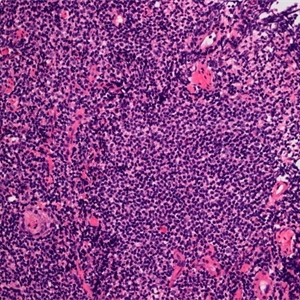
2. 肿瘤性细胞沿滤泡周围浸润性生长,形成边缘区分布,并侵犯套区及部分或整个滤泡(滤泡植入),最终播散形成大的弥散区域。
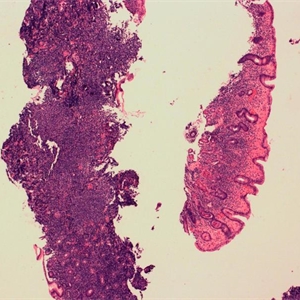
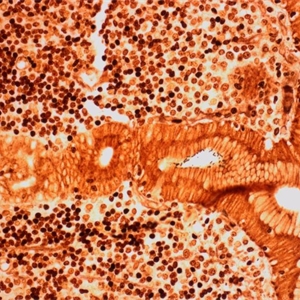
3. 腺上皮常被散在或聚集成团的淋巴瘤细胞侵润和破坏,形成所谓的淋巴上皮病变 (指由三个或三个以上的肿瘤性边缘区细胞在腺体内聚集成团,并导致上皮变形和破坏,上皮细胞呈噬酸性退变)。尽管这是MALT淋巴瘤高度特征性改变(尤其胃MALT淋巴瘤),但不具备诊断的特异性。例如小肠和大肠的MALT淋巴瘤,很难找到淋巴上皮病变;而在唾液腺,炎症反应性疾病常有明显的类似淋巴上皮病变。
4. 肿瘤细胞形态可为小细胞、边缘区细胞(中心细胞样细胞)、单核样细胞,常混有散在的免疫母细胞和中心母细胞样细胞。可呈现浆细胞分化(最常见于甲状腺,其次皮肤、胃MALT淋巴瘤)。
5. 大部分胃MALT淋巴瘤病例可发现幽门螺旋杆菌。
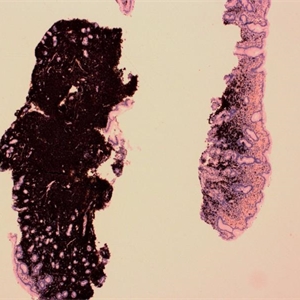
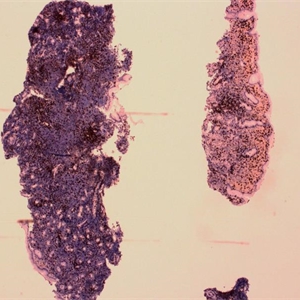
6. 免疫组化:肿瘤细胞表达全B细胞抗原如CD20、CD19、CD79a、PAX5,Bcl-2,近半数合表达CD43,最近报道IRTA1+(有可能是边缘区淋巴瘤包括MALT较特异抗原)。有浆细胞分化病例,轻链可呈限制性表达。一般不表达CD5(极少数病例阳性),IgD阴性。CD10和Bcl-6显示残存滤泡(Bcl-2阴性),但肿瘤细胞阴性(罕见数病例肿瘤细胞CD10+)。通常IgM+,但75-85%皮肤MALT淋巴瘤IgG+或IgA+(通常背景中有大量T细胞),仅少数IgM+(B细胞为主)。
7. 流式免疫分型:表达全B细胞抗原,限制性轻链表达,一般不表达CD5和CD10。
8. 肿瘤细胞克隆型Ig重排阳性。
9. BIRC3-MALT1/t(11;18)(q21;q21):胃、肺。
IgH-MALT1/t(14;18)(q32;q21):眼腺、唾液腺。
FOXP1-IgH/t(3;14)(p14.1;q32):眼腺、甲状腺、皮肤。
BCL10-IgH/t(1;14)(p22;q32):肠道、唾液腺。
TNFAIP3 异常(15-30%病例,通常无上述基因易位)
MYD88 L265P突变(6-9%病例)
1.反应性炎症:反应性淋巴细胞可浸润上皮,但不会形成显著破坏性改变或肿块。无限制性轻链表达,B 细胞成分不表达CD43。
2.淋巴/肌上皮唾液腺炎:腺管上皮可有广泛小淋巴细胞侵润,但周围无大范围边缘区细胞增生。无限制性轻链表达,B细胞成分不表达CD43。有自身免疫病史。
3.浆细胞瘤: MALT淋巴瘤伴大量浆细胞分化与浆细胞瘤鉴别有时很困难。缺乏 CD20+ B细胞和淋巴上皮病变有助对浆细胞的诊断。发于皮肤的“浆细胞瘤”,应诊断为皮肤MALT淋巴瘤。
4.套细胞淋巴瘤:单一型小到中等瘤细胞呈弥漫或结节状增生,无散在转化大细胞。肿瘤B细胞共表达CD5,cyclin D1+。
5.滤泡性淋巴瘤:结外病变常呈结节状伴弥散性生长,与B细胞抗原合表达CD10、Bcl-6、Bcl-2。MALT淋巴瘤累及淋巴结,特别是伴有滤泡植入时,有时很难与滤泡淋巴瘤相鉴别,分子遗传学或免疫组化MNDA或许有帮助,据报道61-75%MALT病例MNDA+(核染),仅不到10%的滤泡淋巴瘤病例MNDA+。
6.慢性淋巴细胞白血病/小淋巴细胞淋巴瘤:可累及腺体组织器官。小圆淋巴细胞弥漫生长,偶见假性滤泡。与B细胞抗原共表达CD5,cyclin D1阴性。
临床表现惰性,进展缓慢,特别是皮肤MALT淋巴瘤,5年生存率几乎100%。